La República de las Islas Marshall ha creado su primer santuario marino para proteger dos ecosistemas vírgenes alrededor de los atolones Bikar y Bokak,...
- 19/01/2020 00:00
- 19/01/2020 00:00

Los hospitales panameños ilustran muy bien el popular tema que inmortalizó El Gran Combo de Puerto Rico, “No hay cama pa' tanta gente”. El país tuvo en promedio una capacidad instalada de 2.2 camas de hospital por cada mil habitantes en 2018, incluyendo las de hospitales públicos y privados.
Mientras que la oferta mínima que recomienda la Organización Mundial de la Salud (OMS) es de al menos tres camas por cada mil habitantes. Este déficit se agudiza en las comarcas, donde la disponibilidad es solo de 1.5 camas por cada mil habitantes; es decir, la mitad del estándar internacional de la OMS, mientras que en regiones urbanas es de 2.5 camas/1,000 hab.
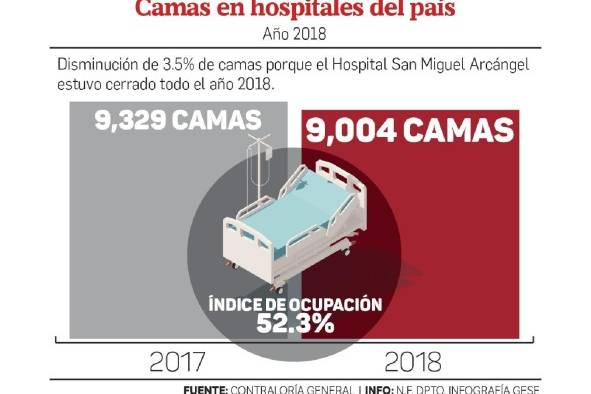
En números reales, este inventario se tradujo en 9,004 camas hospitalarias disponibles para 2018. Pero, en vez de ir en aumento —acorde al crecimiento de la población— ese año hubo 325 camas menos que en el 2017, según cifras de la Contraloría General de la República, porque el hospital San Miguel Arcángel estuvo cerrado durante todo ese año.

En el mundo, según cifras de Indez Mundi, los países con mayores proporciones de camas son Mónaco, Japón, Corea del Norte y Corea del Sur (por encima de 11). Y en la región es Cuba, con 5.2 camas por cada 1,000 habitantes.
De la capacidad instalada establecida, los hospitales públicos utilizaron el 49.2% , mientras que los particulares, el 78%.
En cuanto a la distribución de camas por servicio, las de Pediatría abarcaron el 11.5%; Cirugía, 7.9%; Medicina Interna, 8.2%; Obstetricia, 6.9% y Medicina General, 4%, para un total de 38.5% de la capacidad instalada de ese año.
El doctor panameño Jorge Prosperi, exrepresentante de la Organización Panamericana de la Salud en la región, piensa que aunque el porcentaje de camas puede parecer inadecuado, el número de camas por habitantes depende de varios factores, como los problemas demográficos, la carga de morbilidad a nivel nacional y por los diferentes niveles regionales.
Además, señala el galeno que debe complementarse con la disponibilidad de recursos humanos, equipos, medicamentos e insumos disponibles por cada cama (paciente hospitalizado).
Las cifras de ocupación de camas en hospitales públicos vs. privados argumentan fuertemente en contra de la necesidad de más camas y sugieren la necesidad de fortalecer la capacidad de resolución de las camas que ya tenemos, subrayó Prosperi.
Según la OMS, aunque el parámetro del número de camas es el que se utiliza para la construcción de hospitales, no siempre logra captar los aspectos clave sobre el servicio que se debe ofrecer.
En un boletín publicado por el organismo, proponen que la planificación de los recursos hospitalarios se haga en base a la capacidad de ofrecer procesos; es decir, que se usen enfoques basados en un modelo de producción como el pensamiento Lean, que se centra en el valor sumativo de los diferentes procesos para el principal cliente: el paciente.
En el estudio “Planificación de la capacidad hospitalaria: desde la medición de existencias hasta el modelado de flujos”, los autores Bernd Rechel, Stephen Wright, James Barlow y Martin McKee sostienen que es beneficioso considerar el hospital, no desde la perspectiva de las camas o de las especialidades, sino de la trayectoria que siguen los pacientes tratados en ellos, los correspondientes procesos ofrecidos por los profesionales sanitarios y la adecuación de las instalaciones a dichos procesos. Y que las trayectorias asistenciales sistematizadas parecen ser la mejor vía para alcanzar estos objetivos. Sin embargo —advierten en su texto— tienen que estar respaldadas por una mejor interpretación de los flujos de pacientes, el trabajo y los productos de un hospital, los obstáculos que se producen y la traducción de esta interpretación en nuevas herramientas de planificación de los recursos.

En el 2018 funcionaban en el país 863 instalaciones. De este total, el 62.8% eran subcentros y puestos de salud; el 30.1%, centros de salud y policlínicas; mientras que el 7.1% eran hospitales. Y este inventario también fue menor en 1% que el disponible un año antes, debido a que algunos centros, subcentros y puestos de salud se encontraban cerrados por remodelación, según la versión oficial.
En cuanto al personal de salud, para el 2018 ejercían en Panamá 6,706 médicos, 6,256 enfermeras y 1,232 odontólogos. Esto, a diferencia del número de camas y hospitales, sí registró aumentos frente al año previo: 3% los médicos y 5.5% las enfermeras. El número de odontólogos sí bajo 1.1%.
En el informe presentado esta semana por la Caja de Seguro Social, el director Enrique Lau habló de una sobrepoblación de administrativos en la entidad, en una proporción de 1 administrativo por cada 1.2 profesionales de la salud. Una relación “gravosa, costosa e improductiva, cuando en otros países la relación óptima de administrativos por personal de la salud es de 1 empleado administrativo por 5 profesionales de salud”, según el informe.
Luis Lee, dirigente del sindicato de administrativos Anfaccs, rebatió como “irresponsable” la posición de Lau, al indicar que los administrativos tienen personal en laboratorios, los que reciben las muestras, mantenimiento, servicios generales y demás. “Si ellos no dieran el mantenimiento y limpieza a las áreas, el personal de salud no podrían trabajar”, espetó Lee.
Para ese mismo período, se registraron un total de 334,317 admisiones, 903 pacientes más que el año anterior. El 87.9% estaban en las instalaciones oficiales y el 12.1% en las clínicas particulares.
La meta debe ser —en palabras de Prosperi— fortalecer el primer nivel de atención, desarrollando un modelo integral basado en la Atención Primaria de Salud, de manera que la población encuentre solución a sus necesidades, proteja su salud, no se enferme por causas prevenibles, y reciba el tratamiento oportuno y adecuado para sanar y no tener que ir a un hospital.




















